Makuladegeneration (Makulopathie):
Auf dieser Seite: Was ist eine Makuladegeneration, welche Formen gibt es, was sind die Folgen, wie merke ich sie, wie wird sie diagnostiziert und was kann man tun?
Was versteht man unter Makulopathie oder auch Makuladegeneration ?
Die Netzhaut dient der Wahrnehmung der Umwelt im Auge. Sie ist - wenn man das Auge mit einer Photokamera vergleicht - so etwas wie der Film bzw. Sensorchip. Ihre Mitte wird Makula genannt (siehe Netzhautphoto unten).
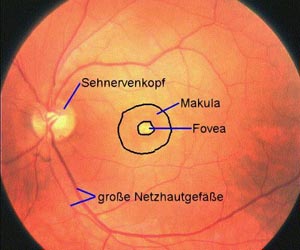
Die Makula ist gleichzeitig der Bereich mit dem wir am besten Sehen können und auf dem das abgebildet wird, was wir “ins Auge fassen”. Das Zentrum der Makula - die Fovea (“Punkt des schärfsten Sehens”) - ist besonders leistungsfähig, sie dient der Erkennung von winzigen Details (einzelne Buchstaben z.B.). Mit dem Rest der Netzhaut sieht man weitaus weniger genau (vergleiche auch die Seite über das Gesichtsfeld). Um ein praktisches Beispiel zu nehmen: “Schauen Sie jemandem ins Gesicht und beschreiben Sie seine Gürtelschnalle in allen Einzelheiten ohne seine Nase aus den Augen zu lassen. Obwohl Sie die Gürtelschnalle wahrnehmen, sehen Sie sie erst genau, wenn Sie direkt dort hinschauen.” Der Rest der Netzhaut dient also nur der Orientierung. Details erkennen kann man nur mit dem Zentrum, der Netzhaut. Wird dieses beschädigt, ist das Lesen ohne Verwendung einer Spezialbrille - und manchmal auch dann - nicht mehr möglich.
Eine Erkrankung und in ihrer Folge Funktionseinschränkung der Netzhautmitte wird Makulopathie genannt. Einen fortschreitenden Funktionsverlust durch Abbau von Gewebe in der Makula bezeichnet man als Makuladegeneration.
Beides sind jedoch nur Oberbegriffe für eine große Gruppe von Netzhauterkrankungen mit Befall des Netzhautzentrums
Die große Gruppe der angeborenen (z.B. Morbus Stargardt) oder wie z.B. beim Diabetes erworbenen Makulaerkrankungen finden sich auf anderen Unterseiten (s. die beiden Links) und sollen auf dieser Seite nicht besprochen werden, sondern hier geht es nur um die häufigste Form, die altersabhängige Makuladegeneration.
Was passiert bei der altersabhängigen Makuladegeneration im Auge?
Die altersabhängige Makuladegeneration (abgekürzt: AMD) ist die häufigste Ursache für eine dauerhafte erhebliche Sehverschlechterung bei Patienten über 65 Jahren in den Industrienationen. 88% der “Erblindungen” nach der gesetzlichen Definition (das heißt starke Seheinschränkung auf eine Sehschärfe von unter 2%, mit deutlicher Behinderung im Alltag, nicht absolute Dunkelheit) im höheren Alter gehen auf ihre Kosten. In Deutschland kommt es jedes Jahr zu ca. 300.000 Neuerkrankungen und betroffen sind insgesamt ca. 4,6 Millionen Menschen. Nach neueren Zahlen (2017) sind sogar ca. 7 Millionen Patienten in Deutschland von Frühstadien betroffen. Hier hat es einen Anstieg von 23% inerhalb von 15 Jahren gegeben. Es handelt sich dabei um eine im Alter auftretende Erkrankung der Netzhaut. Es erkrankt immer nur die hoch leistungsfähige und hoch stoffwechselaktive aber dadurch auch stark belastete Mitte der Netzhaut (die Makula), die durch zunehmende Stoffwechselstörungen der Zellen und folgende Abbauprozesse mit eventuell begleitenden Schwellungen und Blutungen geschädigt und manchmal ganz zerstört wird (siehe auch das untere Bild mit dem gelblich grauen Bezirk und vergleiche mit dem normalen Netzhautbild ganz oben).
Insofern tritt auch nie eine völlige Erblindung ein, sondern es bleibt eine gewisses Umgebungs- und Orientierungssehen mit den äußeren nicht betroffenen Teilen der Netzhaut erhalten. Eine neuere Studie aus Mainz rüttelt etwas an der bisherigen Definition der Alterserkrankung, die ja nicht vor 50 auftreten würde. Auch bei 35-44-jährigen wurden schon Frühformen der altersabhängigen Makuladegeneration entdeckt.
Im Prinzip unterscheidet man 2 Hauptformen: Die trockene und die feuchte altersabhängige Makuladegeneration.
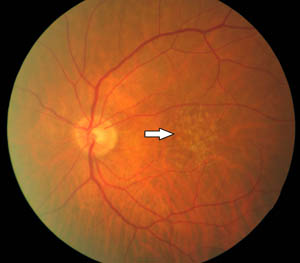
- Bei der trockenen Makuladegeneration kommt es in der Anfangsphase im Bereich der Makula zu einer Ansammlung von Abfallprodukten des Stoffwechsels (“Zellmüll”) unter der Netzhaut, den Drusen (siehe die mit dem Pfeil markierte kleinen gelbe Flecken im Beispielsbild unten zur trockenen Makuladegeneration). Diese “Müllberge” heben die Netzhaut von den sie ernährenden Schichten ab, es treten weitere Schäden auf und die Folge ist, daß ihre Leistungsfähigkeit und damit auch das Sehvermögen nachlässt. Das Gewebe kann in weiten Teilen zugrunde gehen, bis es in der Spätphase der trockenen Makuladegeneration Areale gibt, in denen das Netzhautgewebe komplett zerstört ist (siehe Schwarz-Weiß-Bild weiter unten) und man in diesen Bereichen nichts mehr erkennt. Man spricht dann auch von areolärer oder geographischer Makuladegeneration, d.h. bestimmte Areale sind durch alle Schichten zerstört. Das “geographisch” bezieht sich auf das landkartenartige Zerstörungsmuster. Subjektiv merkt man dies weil beim Lesen plötzlich Buchstaben bzw. Teile eines Wortes “weg sind”. Der Verlauf der trockenen AMD ist jedoch sehr langsam und geht unterschiedlich weit. Es kann bei reinen Sehminderungen bleiben oder es kommt zu einer schweren Sehbehinderung bis hin zur Erblindung. Die geographische Atrophie bedingt etwa 35% der durch die AMD verursachten Erblindungen. Von ihr betroffen sind in Deutschland ca. 400.000 Personen und weltweit mehr als 5 Millionen.
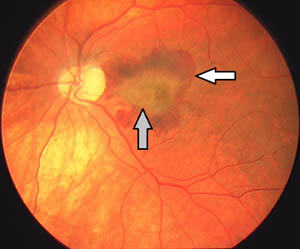
- Die feuchte Makuladegeneration beginnt meist auch mit Drusen aber dann brechen neu gebildete Blutgefäße (Neovaskularisationen) durch die unter der Netzhaut liegende Schicht und zerstören diese durch Flüssigkeitsausschwitzungen, Blutungen und letztendlich Narbenbildungen. Es ist der leider das Gegenteil bewirkende Versuch der Netzhaut die Schäden durch den vorhandenen Gewebsuntergang zu reparieren. Subjektiv ist “etwas im Weg” beim Sehen. Auf dem Beispielsbild unten zur feuchten Makuladegeneration sieht man neben dem gelben Sehnerven links, in der Mitte (der Makula) ein zentrales unscharf gezeichnetes gelblich-graues Areal (der Bereich der Schwellungen, grauer Pfeil) und drumherum rötliche Bereiche (Begleitblutungen, weißer Pfeil). Der Patient sieht mit diesen beschädigten Bereichen nur schemenhaft. Ein Graubrauner Fleck ist beim Betrachten der Umwelt subjektiv“im Bild”.
Wie ist denn der Verlauf ?
Die trockene Form verläuft meist leichter und langsamer (Jahre), während die feuchte Form kurzfristiger (Monate, manchmal sogar nur Tage) zu erheblichen Schäden und meist zum Verlust des Lesevermögens führt. Vor der Anwendung der IVOM-Therapie (s.u.) hatten 76% der von einer feuchten Makulopathie betroffenen Augen 3 Jahre nach der Diagnose nur noch ein Sehvermögen von weniger als 10%. Zum Verhältnis: Die feuchte Form stellt zwar nur 15% aller Fälle von AMD, sie ist aber für die meisten der durch die AMD bedingten Erblindungen verantwortlich. Das Risiko bei einem Befall eines Auges mit der feuchten AMD auch einen Befall des zweiten Auges zu erleiden beträgt 24% innerhalb von 2 Jahren und 39% innerhalb von 6 Jahren. Grob gesagt, nimmt das Risiko mit jedem Jahr 10% zu. Insgesamt leiden ca. 490.000 Menschen (Stand 2017, Zunahme in 15 Jahren 36% !) in Deutschland an einem Spätstadium der AMD und somit an einem der Blindheit gleichzusetzendem Zustand. Bedenken muß man allerdings, daß es zahlreiche Unterformen der beiden Haupttypen gibt. Dies ist sowohl für die Therapie als auch für die Aussichten von großer Bedeutung.
Wie merke ich dies selber ?
Nach einer Umfrage wissen nur 5% aller Deutschen überhaupt was diese Krankheit ist (Zitat: "Ich hab Makula"). Umso wichtiger ist es die Symptome zu kennen und aufmerksam zu werden.
Zunächst kommt es zu einer meist langsamen Sehverschlechterung (vor allem bei der trockenen Makulopathie). Farben erscheinen verwaschen und blasser, Gegenstände generell kontrastärmer (das Kontrastsehen nimmt ab), die Blendungsemfindlichkeit ist erhöht, die Gewöhnung an Helligkeitsunterschiede dauert länger. Dies alles sind allerdings Symptome, die bei vielen anderen Augenkrankheiten auch vorkommen können.
Klarer und eindeutiger wird es dann schon wenn beim Lesen die Buchstaben verzerrt (Metamorphopsien) und gerade Linien verbogen (meist bei der feuchten Makulopathie) sind. Buchstaben oder Gegenstände sind “plötzlich weg und wieder da”. Bei fortgeschrittenen Formen ist eventuell ein dunkler Fleck in der Mitte des Gesichtsfeldes im Weg oder die Köpfe der Gegenüberstehenden sind hinter einem Fleck verborgen (siehe Photo unten), es ist quasi “etwas im Weg beim Schauen” (“positives Skotom” im Gegensatz zum “negativen Skotom” bei Sehnervenerkrankungen). Neben dem abnehmenden Lesevermögen, bestehen aber noch weitere Alltagsprobleme. Das Finden von Orten und Objekten wird schwieriger. Das Erkennen von Gesichtern fällt immer schwerer. Viele Makulopathiepatienten haben daher nicht nur die Sorge das Lesevermögen zu verlieren, sondern auch bekannte Personen nicht mehr erkennen zu können.

Oben ein Beispiel, wie man das Gesicht seines Gegenübers kaum noch erkennen kann mit einer feuchten Makulopathie
Das Autofahren ist nicht mehr sicher und schließlich gar nicht mehr möglich, da andere Verkehrsteilnehmer nur mühsam erkannt werden (s. Bild unten).
 Verminderte Erkennung im Strassenverkehr (depositphotos.com)
Verminderte Erkennung im Strassenverkehr (depositphotos.com)
Bei fortgeschrittenen Stadien führen Treppensteigen, Blendung und schlecht begrenzte, seitlich abschüssige Wege zu schweren Ängsten, weil die Sehfähigkeit eine Einschätzung der Situation nicht ausreichend zulässt. Letztendlich treten bei Makulopathiepatienten deswegen auch häufiger Depressionen und Anststörungen auf. Im Endstadium geht das Lesevermögen - auch mit aufgesetzter Lesebrille - bei den schweren Formen meist verloren. Ein bekanntes Beispiel ist die Schauspielerin Judy Dench, unter anderem als "M" aus James Bond bekannt, die seit 2012 an einer Makuladegeneration leidet und 2022 mitteilte, daß sie keine Drehbücher mehr lesen kann.
Eine genaue Voraussage über den Endzustand und das Ausmaß der Seheinschränkung ist nicht möglich. Einziger “Trost” bei dieser Erkrankung, eine völlige Erblindung tritt nie ein, da das seitliche Sehen (der Rest der Netzhaut ausserhalb der Makula) erhalten bleibt. Durch Nutzung dieser noch erhaltenen Areale ist es in vielen Fällen möglich mit Vergößernden Sehhilfen (kurz VSH) oder speziellen Sehtrainings (exzentrische Fixation, s.u.) ein Lesevermögen zu erhalten. Einen Selbsttest finden sie auf der Seite Amslertest. Hier finden Sie auch weitere Beispiele wie solche Verzerrungen im Alltag aus der Sicht des Patienten aussehen können
Wie überprüft dies der Augenarzt ?
Bei Verdacht und familiärer Neigung ab dem 50. Lebensjahr, wird - nach der Überprüfung der Sehschärfe - ein zusätzlicher Sehtest mit einer sogenannten Amslertafel durchgeführt. Hierbei muß der Patient angeben, ob er auf einem darauf sichtbaren Kästchenmuster Verzerrungen erkennt. Da dies noch keine 100%ige Aussage zulässt, werden anschließend Tropfen zur Erweiterung der Pupille gegeben und die Netzhaut mit einer speziellen Lupe betrachtet. In Zweifelsfällen wird weiterhin eine Angiographie der Netzhaut oder ein OCT durchgeführt. Genaueres zu diesen Untersuchungsmethoden finden Sie unter Diagnostik.
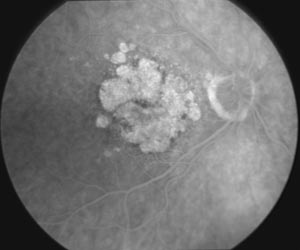
Oben ein Beispiel einer areolären Form der trockenen Makulopathie in der Blutgefäßdarstellung mit Kontrastmittel (Angiographie). Der Kreis rechts ist der Sehnerv. Die Striche sind die Blutgefäße. Die weißlichen Flecken in der Mitte sind zerstörte Netzhaut. Wenn dieser Patient jemanden anschaut, könnte das so aussehen wie auf dem Bild darüber.
Was sind Ursachen bzw. fördernde Faktoren ?
- Das nicht vermeidbare Hauptrisiko ist das Alter und der dadurch verminderte Stoffwechsel in der Netzhaut. Unter anderem durch sogenannten "oxidativem Stress", d.h. eine Ansammlung aggressiver und schädlicher Sauerstoffmoleküle, “freier Radikale”, die der Körper nicht mehr abtransportieren kann, wird die Netzhaut geschädigt.
- Die erbliche Neigung (45% der Makulopathien sind genetisch erklärbar) ist der zweitwichtigste Faktor. Das Risiko ist 4-fach erhöht bei Makulopathien in der Familie. Liegen die beiden wichtigsten der dafür bekannten Gene auf zwei bestimmten Chromosomen in der “Risikoform” vor, ist das Risiko sogar 57-fach erhöht.
- Der wesentlichste beeinflussbare Faktor ist das Rauchen ! (6-fach erhöhtes Risiko für eine feuchte Makulopathie) In einer Studie aus dem Jahre 2007 waren 27% der Fälle von Makulopathie dem starken Rauchen zuzuschreiben. Noch 20 Jahre nach dem Stop des Rauchens ist das Risiko noch erhöht. Das Bild unten, als Schocker auf den Zigarettenpackungen, trifft es leider gar nicht. Erstens sieht man dort einen Grauen Star, der nicht durch Rauchen entsteht und zweitens verschlechtert die Makulopathie zwar das Sehen aber macht nicht völlig blind ?

- Es ist bekannt, daß Übergewicht (Adipositas) einer chronischen Entzündungsreaktion im Körper führt, die die Entwicklung bestimmter Krankheiten fördert. Dazu zählt beispielsweise die AMD. Eine sogenannte viszerale Adipositas ist nach dem Rauchen der wichtigste Risikofaktor für die Erkrankung.
- Zu viel Ultraviolettes und intensives energiereiches blaues Licht im Laufe des Lebens
- Hoher Blutdruck und Herz-Kreislauferkrankungen, die die Versorgung der Netzhaut beeinträchtigen
- Hohe Cholesterinaufnahme und erhöhte Blutcholesterinwerte erhöhen das Risiko
- Starker Alkoholkonsum
- Vitamin- und Nährstoffmangel
- Nicht selber beeinflussen kann man seine Abstammung und seine Augenfarbe. Menschen europäischer Abstammung entwickeln häufiger eine AMD als Personen asiatischer oder afrikanischer Abstammung. Eine blaue Iris bedingt aufgrund der weniger enthaltenen die schädigenden Anteile des Lichtes "aufsaugenden" (absorbierenden) dunklen Pigmente ein höheres Risiko. Näheres dazu auch auf den Seiten über die Bedeutung des Lichtes und die Augenfarbe.
Übrigens keiner der Risikofaktoren führt zu einer bestimmten Form der Makulopathie und auch der Typ kann nicht vererbt werden, sondern nur das Risiko überhaupt.
Was kann man vorbeugend tun ?
Zunächst die oben erwähnten Risikofaktoren wo möglich meiden. Das heißt: Blutdruck einstellen lassen, nicht mehr Rauchen (hat den stärksten vorbeugenden Einfluss) und evtl. bestehende Herz- und Kreislauferkrankungen behandeln oder besser noch ihnen vorbeugen. UV-Schutz bei starker Sonnenstrahlung (Gebirge und Meer). Mediterrane Ernährung hat sich im Rahmen einer großen Studie als vorbeugend erwiesen. Konkret heißt dies, auf dem Speiseplan sollte wenig industriell prozessierte Nahrung, dafür viel frisches, vitaminreiches Gemüse stehen. Fisch, Olivenöl und Omega-3-Fettsuren, wahlweise auch in Form von Fischöl-Kapseln schützen, wenn dies über längere Zeit regelmäßiger Bestandteil der Ernährung ist. Weiterhin ist regelmäßige körperliche Aktivität nachweisbar vorbeugend. Für einen älteren Menschen sind 5000 bis 6000 Schritte, also ein Spaziergang von einer Stunde Dauer täglich empfehlenswert.
In der Diskussion ist derzeit auch die möglicherweise besonders schädigende Wirkung des blauen Lichts, welches neben der UV-Strahlung besonders agressiv im Bereich der Makula wirkt. Es gibt bereits spezielle Brillengläser, sogenannte Kantenfiltergläser, die bestimmte Anteile des Lichtes herausfiltern ohne die Sehschärfe negativ zu beeinflussen. Je nach Ausmaß des gefilterten Lichtes kann jedoch nachts die Fahrtüchtigkeit dadurch eingeschränkt bis aufgehoben sein. Langfristige Studien, ob die versprochene Wirkung eintritt, gibt es nicht ! Weiterhin werden bei bestehenden Makulaschäden ggf. im Rahmen der Grauen-Star-Operation spezielle Linsen eingepflanzt, die hier zusätzlich das Licht filtern (siehe Gelbfilterlinsen unter Staroperation). Langfristige Studien, die den - theoretisch vorhandenen - positiven Effekt der Gelbfilterlinsen bestätigen, gibt es allerdings auch noch nicht ! Das durch die Staroperation an sich, das Fortschreiten einer vorhandenen Makuladegeneration gefördert wird, hat sich übrigens nicht bestätigt.
Im medikamentösen Bereich wird die vorbeugende Wirkung von Vitaminen und Spurenelementen vermutet, konnte aber bisher nicht vollständig bewiesen werden. Die Versuche beruhten auf der Annahme, daß eine Unterversorgung mit diesen Stoffen mitverantwortlich für den Abbau des Gewebes ist. In größeren neueren Studien fand sich tatsächlich ein vermindertes Auftreten von Makulopathien in den Versuchsgruppen mit gesteigerter Zufuhr von diesen Stoffen. Eine ausgewogene Ernährung wird daher empfohlen (siehe auch unter Vitamintherapie bei Makulopathie und oben: "Was kann ich selbst tun") und eine zusätzliche Einnahme von Nahrungsergänzungssubstanzen kann für Risikogruppen erwogen werden. Getreu dem Motto “Schaden kann`s auch nicht” wird hier manchmal zuviel des Guten getan. Bestimmte Vitamine können auch überdosiert werden (A,D,E,K).
Was kann man bei trockener Makulopathie tun ?
Bei der trockenen Makulopathie sind die Möglichkeiten leider noch sehr begrenzt.
Eine in 2009 abgeschlossene Studie hat erstmal Hinweise erbracht, dass doch deutliche Schutzeffekte auch bei bestimmten Formen der trockenen Makulpathie durch die Einnahme bestimmter Vitaminkombinationen erreichbar sind. In 2011 zeigte eine Studie sogar vorbeugende Effekte bestimmter Vitamingaben. Bisher war der Beweis nur für bestimmte fortgeschrittenen Stadien der bereits eingetretenen Erkrankung gelungen. Eine Hochdosistherapie mit Zink und bestimmten Vitaminen, konnte dort das Fortschreiten deutlich verlangsamen, war jedoch in dieser Dosierung nicht dauernd und daher vorbeugend verträglich. Entsprechende verträgliche Präparate sind in Deutschland erhältlich, müssen aber selbst bezahlt werden. Näheres zu den Vitaminen auf der Seite Vitamintherapie bei Makulopathie.
Im Februar 2023 wurde erstmals in USA ein Medikament (Pegcetacoplan) zugelassen, das das Fortschreiten deutlich verlangsamen soll. Es handelt sich dabei um einen sogenannten Komplementinhibitor, d.h. einen Stoff der die geographische Atrophie, die Ausbreitung von Netzhautschäden, sprich das Absterben von Zellen im Bereich des retinalen Pigmentepithels, um einige Jahre herauszögern soll. Er muss für ein Jahr alle 2 Monate in das Auge gespritzt werden, wie es bei der IVOM der Fall ist. Er verzögert die Entwicklung der fortgeschrittenen (geographischen) Atrophie, heilt sie aber nicht. Die Zulassung für Deutschland wurde beantragt. Die europäische Arzneimittelagentur stellte im Januar 2024 und erneut im September 2024 ein negatives Gutachten aus. Die klinische Prüfung habe eine Verbesserung der Funktionen im täglichen Leben nicht belegen können, so dass die erheblichen Risiken einer intravitrealen Injektion den Nutzen überwögen. Die Firma zog den Zulassungsantrag zurück. Es wird daher auf absehbare Zeit in Europa kein Medikament gegen die trockene Makulopathie geben. Bei näherer Betrachtung der Studien auch aus 2024 in Amerika, sind die Wirkungen hinsichtlich des Fortschreitens der geographischen Atrophie durch Pegcetacoplan und das zweite in den USA zugelassene Medikament Avacincaptad pegol, derart minimal und ohne funktionelle Bedeutung für den Patienten, daß der Aufwand und das Risiko der Spritzen in das Auge, die Anwendung nicht rechtfertigen.
Die Behandung der Netzhaut im Drusenstadium mit ultrakurzen Laserpulsen (Subschwellen-Nanosekungenlaser), um eine Immunantwort und dadurch die Bildung neuer Zellen anzuregen, wird zwar diskutiert und im Rahmen von Studien angewandt aber bisher liegt kein ausreichender wissenschaftlicher Nachweis vor, der die Wirksamkeit und die teilweise bewiesenermassen auch schädlichen Auswirkungen beurteilbar machen würde. Gedacht war dies um bei mittelgradigen Formen der altersbedingten Makulopathie die Entwicklung zur fortgeschrittenen Form aufzuhalten oder zu bremsen.
Die Photobiomodulation soll die Mitochondrien, die "Energiekraftwerke" in den Sehzellen zu einem vermehrten Stoffwechsel anregen. Gewisse Steigerungen des Sehens wurden gefunden. Die Unterschiede sind aber gering. Siehe auch HIER.
Auch die Akupunktur und die Ozontherapie haben bisher - im Gegensatz zu den Behauptungen mancher Therapeuten - in keiner Studie beweisen können, daß sie eine Reparatur der zerstörten Areale erreichen können. Die Stärken der Akupunktur z.B. liegen auf ganz anderen Gebieten (Schmerz- und Entzündungshemmung -> siehe auch unter alternative Heilverfahren). Ein Versuch mit der Akupunktur kann demgemäß also allenfalls bei Formen der Makulopathie erfolgen, bei denen die entzündliche Netzhautschwellung das Hauptproblem darstellt. Dies ist aber nur in gewissen Stadien der feuchten Makulopathie der Fall und auch nur eine theoretische und nicht in ihrer Wirkung bewiesene Möglichkeit. Einige Therapeuten verdienen sich hier trotz fehlender Beweise der Wirksamkeit eine "goldene Nase". Da hier auch andere weitaus wirksamere Verfahren existieren (s.u.), kann man die Akkupunktur hier nur als mit Hoffnung verbundene Ergänzung betrachten und sollte sie nie als alleinige Therapie anwenden.
Die Rheopherese oder auch Plasmapherese (Blutfilterung) bei bestimmten Formen der trockenen Makulopathie ist mit ca. 12.000 Euro pro Jahr sehr teuer, muß selbst bezahlt werden und soll nur in der Frühphase Verzögerungen der Entwicklung um einige Jahre bewirkt haben. Ein echter Wirksamkeitsnachweis fehlt aber bisher. Hier werden die Fließeigenschaften der Blutes durch herausfiltern großer Eiweißpartikel gefördert. Man verspricht sich dadurch eine Verbesserung der Feindurchblutung und dadurch einen besseren Abtransport von angstauten Stoffwechselabfallprodukten, wie man sie bei der Einlagerung der Drusen unter der Netzhaut hat. Sie wird auch zur Behandlung des Hörsturzes eingesetzt.
Was kann man bei feuchter Makulopathie tun ?
Bei der feuchten Form der Makulopathie, die aus der trockenen Form hervorgehen kann oder sich direkt bildet, hat sich in den letzten Jahren sehr viel getan. Absolut entscheidend für die Auswahl und den Beginn der geeigneten Therapie ist es, den richtigen Zeitpunkt für die richtige Unterform der feuchten Makulopathie zu “erwischen”. Insofern sind regelmäßige Kontrollen durch einen Augenarzt für den Therapieerfolg enorm wichtig.
Im Folgenden, unter den Punkten 1-6, zunächst die in den letzten Jahren angewandten Verfahren, die seit Einführung der Intravitrealen Injektion (s. nach dem nächsten grün hervorgehobenen Absatz) als Standardtherapie, größtenteils nur noch in Einzelfällen angewendet werden oder sogar nur noch geschichtliche Bedeutung haben. Daher ggf. gleich im nächsten grünen Kasten weiterlesen.
-
Die operativen Möglichkeiten in Form von Netzhautoperationen mit Verschiebung der Netzhaut (Makulatranslokation, autologe RPE-Translokation) oder Entfernung der unter der Netzhaut befindlichen Membranen und Blutansammlungen sind - entgegen dem teilweise verbreiteten Optimismus - leider nur für vereinzelte ausgewählte Krankheitsverläufe geeignet und führen auch hier nicht immer zum gewünschten Erfolg. Sie werden selten angewandt. Problematisch ist hier insbesondere wenn medikamentöse Blutverdünnung vorliegt. Hier treten weitaus häufiger Blutungen aus einer feuchten Makulopathie auf. Die Blutungen sind auch stärker und damit zerstörerischer (Blutung setzt z.B. “netzhautgiftige” Substanzen frei) und gleichzeitig ist die Operation problematischer, da die Blutungsneigung während der Operationhöher ist.
-
Die Lasertherapie in Form der direkten Verschmelzung der der wuchernden Gefäße eignet sich nur für ausserhalb des Zentrums der Makula (der Fovea) sitzende Veränderungen, da das wichtige Zentrum ja erhalten bleiben soll und der Laser das ganze Gewebe zerstört und vernarbt. Sie wird nur noch selten angewendet
-
Die transpupilläre Thermotherapie (TTT) ist eine neuere Form der Behandlung auch für zentrale Prozesse. Hier wird mittels eines Lasers das betroffene Gewebe nicht zerstört wie bei der reinen Laserbehandlung, sondern durch kontrollierte Temperaturerhöhung einem Hitzeschock ausgesetzt, der bestimmte Reparaturmechanismen in Gang setzt und das umgebende Gewebe weitestgehend schont. Die Dosierung der Energie ist jedoch sehr problematisch und es können auch Narben entstehen. Seit der Einführung der intravitrealen Injektion wird sie daher nicht mehr angewandt.
-
Am erfolgversprechendsten und bis vor wenigen Jahren als Standardtherapie anerkannt, war die sogenannte photodynamische Therapie (PDT) . Hier handelt es sich um eine Kombination aus Gabe eines lichtsensiblen Medikamentes und anschliessende Verödung der Gefäßwucherungen im Bereich der Netzhaut mittels Anregung einer chemischen Reaktion in den Blutgefäßen durch einen speziellen Laser. Hierbei bleibt das umgebende Gewebe intakt und nur das wuchernde Gefäß wird zerstört bzw, verschlossen. Probleme hierbei sind:
- Die gesetzlichen Krankenkassen zahlen nicht in allen Fällen. Mehrere Behandlungen mit dem teuren Medikament sind notwendig, daher ist mit Kosten von mehreren Tausend Mark zu rechnen, die man bei fehlender Begründbarkeit selbst tragen muß. Es lässt sich jedoch vorher eindeutig mittels Angiographie bestimmen ob eine Behandlung überhaupt Sinn macht und ob eine “Kassenindikation”, d.h. ein Fall bei dem die Kasse zahlt, vorliegt oder nicht.
- Eine Verbesserung des Sehens tritt kaum ein. Von Erfolg spricht man dann (und der tritt nicht immer ein !!), wenn dem Zerstörungsprozeß Einhalt geboten werden kann das heißt, sich das Sehen nicht weiter oder deutlich langsamer verschlechtert.
- Nur für einen Teil der feuchten Makulopathien eignet sich dieses Verfahren.
Auch diese Therapie wird daher inzwischen nur noch in Einzelfällen angewandt
-
Zunehmend häufiger wurde in den letzten Jahren auch Cortison ins Auge gespritzt um Schwellungszustände im Rahmen der feuchten Makulopathie und hier vor allem das Makulaödem zu bremsen. Vorübergehende Sehverbesserungen werden beobachtet. Leider lässt die Wirkung nach 3 Monaten nach und die Injektion muß wiederholt werden. Die Gefahr der Entwicklung eines ausgeprägten Grünen Stars und Grauen Stars als Nebenwirkung ist relativ hoch. Weiterhin besteht die Gefahr von Infektionen im Auge. Dieses Verfahren ist daher etwas gefährlicher als die PDT und eher als Ergänzung zur PDT und dem folgenden Verfahren geeignet. Neuerungen auf diesem Gebiet mit geringeren Nebenwirkungen sind die Einpflanzung von Depotimplantaten in das Auge (s. auf der Seite über Intravitreale Injektionen), bei denen das Cortison langsamer und niedriger dosiert abgegeben wird. Auch sie werden mit einer Art Spritze (Injektor) in das Auge gegeben.
-
Als Heilverfahren zugelassen (CE-Zulassung für den sicheren Betrieb der Strahlenquelle) und seit August 2010 in Deutschland angewandt und daher noch nicht mit Langzeiterfahrungen versehen ist die die örtliche Bestrahlung der Makula nach der erfolglosen Gabe von VEGF-Hemmern (s.o.) im Auge oder um die Häufigkeit der Injektionen zu vermindern: Die sogenannte epiretinale Brachytherapie (“epiretinal” steht für “in der Nähe der Netzhaut” und “Brachytherapie” bedeutet “geringgradige Therapie”, weil nur eine geringgradige Strahlung verwendet wird). Dadurch soll die Wirkdauer “der Spritze” deutlich erhöht bzw. bei fehlender Sehsteigerung ein zusätzlicher Effekt erzielt werden, da die wuchernden Zellen (die Neovaskularisation, s.o.) zerstört werden ohne (so hofft man) das umliegende Gewebe zu schädigen. Das Vorgehen ist allerdings sehr aufwendig und teuer. Zunächst wird der Glaskörper entfernt (Vitrektomie), dann eine dünne Strahlensonde in das Auge bis in die Nähe der Makula geschoben und diese 4 Minuten radioaktiv bestrahlt. Keine Angst, die Reichweite der Strahlenquelle liegt im 4mm-Bereich und schädigt den Körper nicht. Ob dies auch für den Rest des Auges (Netzhaut und Sehnerv)gilt ist nicht 100% sicher !! Es fehlen eben noch die Langzeiterfahrungen. Danach wird ggf. zusätzlich die übliche Spritze mit den VEGF-Hemmern gegeben. Die letzten Studien sind noch nicht abgeschlossen und so sollte dieses Verfahren einstweilen nur unter kontrollierten Studienbedingungen angewandt werden. Eine Studie aus 2012 hat jetzt ergeben, daß die epiretinale Brachytherapie der fortgeführten Therapie mit VEGF-Hemmern deutlich unterlegen ist.
Derzeit zum Standard für die Frühphase der meisten Formen der feuchten Makulopathie hat sich das Spritzen bestimmter die Blutgefäßwucherungen hemmender Stoffe, sogenannter VEGF-Hemmer wie Avastin® (seit 2005), Lucentis® (seit 2007), Eylea® (seit 2012), Beovu® (seit 2020) und Vabysmo® (seit 2022) in das Auge, entwickelt. Man spricht von Intravitrealer Injektion, kurz IVOM oder IVOM-Therapie. Da die Patente derzeit ablaufen wird es hier demnächst eine kaum noch übersichtliche Reihe von Nachahmerpräparaten geben.
Dadurch werden die die Wucherungen anregenden Botenstoffe (VEGF) des Körpers gehemmt (daher der Ausdruck “VEGF-Hemmer”) bzw. blockiert und die Wucherungsneigung gestoppt, während die photodynamische Therapie die einmal vorhandenen Blutgefäße nur vernarben kann. Zusätzlich entwickeln sich die Schwellungszustände und Blutungen mangels Nachschub aus den Wucherungen zurück. Teilweise wird über erstaunliche Sehsteigerungen bei diesen Medikamenten berichtet. Insofern ist dies das erste Therapieverfahren, bei dem Sehsteigerungen erreicht werden können. Generell muss man aber sagen, dass eine Sehsteigerung nicht erwartet werden kann und man in den meisten Fällen froh sein muß, das Sehvermögen auf dem Stand vor Beginn der Therapie zu erhalten und nur die weitere Verschlechterung zu verhindern. Eine Erfolgsgeschichte ist es aber schon, denn seit Einführung dieser Stoffe um 2005 ist die durch die feuchte Makulopathie verursachte Erblindung um 50 bis 70% zurückgegangen. Auch wird nach anfänglichen Problemen mit der Kostenübernahme, die IVOM inzwischen von allen Kassen übernommen. Lediglich die genaue Abwicklung ist unterschiedlich, wird aber vom Operateur geregelt. Wie bei Medikamenten generell, muss lediglich eine Zuzahlung zum gespritzten Medikament geleistet werden.
Ein Problem ist noch, daß die Wirkung je nach Präparat nach 4 bzw. 6 Wochen nachlässt und eventuell häufig oder gar lebenslang wiederholt werden muß. Zu Beginn wird immer monatlich gespritzt und bei gutem Erfolg werden die Spritzabstände meist auf 6-8 Wochen ausgedehnt. Ein neueres Präparat (Beovu®), dass seit 2020 in Deutschland angewendet wird, erlaubt im weiteren Verlauf der Behandlung Spritzabstände von 2-3 Monaten. Hier hat sich jedoch herausgestellt, daß laut einer Veröffentlichung von 2023, nach einem Jahr bis zu 12% teilweise schwere Entzündungen im Auge als Nebenwirkung auftreten können. 2022 kam das Präparat Vabysmo® dazu, daß durch einen doppelten Wirkmechanismus Spritzabstände von 3-4 Monaten im weiteren Verlauf und im 2ten Jahr der Therapie eine Reduktion auf nur noch 3 Spritzen pro Jahr ermöglichen soll.
Im Einzelfall muß eventuell eine ergänzende Behandlung mit der photodynamischen Therapie (selten, s. Punkt 4) oder mit Cortison (s. Punkt 5) erfolgen. Wichtig ist auch die ganz frühe Anwendung, bei Beginn des zerstörerischen Prozesses, da nur dann maximaler Erfolg im Sinne einer Sehsteigerung erzielt werden kann. Bei dieser Therapieform ist die Vergütung durch die Kassen sehr unterschiedlich geregelt. Nach vorhergehendem Antrag werden die Kosten jedoch in der Regel übernommen. Für den Kassenpatienten ungewohnterweise bekommt er erst mal eine Rechnung, kann diese aber dann bei der Kasse einreichen. Ein bisschen so wie beim Privatpatienten. Dieses komplizierte Verfahren wird in letzter Zeit zunehmend durch Direktverträge zwischen der gesetzlichen Krankenkasse und dem Operateur ersetzt, so daß der Patient nicht mehr in Vorleistung treten oder gar zuzahlen muß.
Wichtig zur Vermeidung von ausgeprägten Blutungen ist es bei feuchter Makulopathie auch, nur in unabdingbaren Fällen Blutverdünner zu verwenden, da unter ihrer Therapie Blutungen wahrscheinlicher und stärker sind.
Was kann man bei irreparablem Schaden tun?
Ist bereits ein Teil der Makula durch die trockene oder feuchte Makulopathie irreparabel zerstört, sieht man dort nichts mehr. Ein zentrales Stück des gesehenen Bildes fehlt (Skotom) und kleinere Dinge sind nicht erkennbar oder werden übersehen. Vor allem beim Lesen ist dies ein Problem. Hier helfen Vergrößernde Sehhilfen, das sind optische (Lupen etc.) oder elektronische Vergrößerungen des Bildes, die den Text oder Gegenstand so groß machen, daß der defekte Netzhautteil nicht stört. Spezialisierte Optiker oder Spezialambulanzen in den Kliniken passen sie an und wenn das Sehen 30% oder schlechter ist, übernimmt auch die Krankenkasse die Anschaffung dieser Sehhilfen.
Ein ganz neues Verfahren ist die Einpflanzung einer Teleskoplinse (SING IMT) in das Auge, die das Bild 2,7-fach vergrößert und so hilft am den Gesichtsfeldausfällen im Zentrum, den Skotomen, vorbei- bzw. darüber hinwegzuschauen. Quasi eine Vergrößernde Sehhilfe im Auge. Diese Linse wird im Rahmen einer Grauer-Star-Operation statt der normalen nicht vergrößernden Linse eingesetzt. Geeignet ist sie für stabile Spätstadien der Makulopathie. Erfordert aber auch ein ausführliches Trainingsprogamm, um von ihr zu profitieren.
Ein weitere Hilfe ist die sogenannte "exzentrischen Fixation", daß heißt man schaut (fixiert) knapp neben den Buchstaben oder den Gegenstand und sieht ihn dann mit den noch intakten Teilen der Netzhaut. Dieser Lernprozess ist aber leider bei der Makuladegeneration sehr mühsam, da das Gehirn immer gerade auf einen interessierenden Gegenstand schauen (fixieren) will. Es muss trainiert werden, bewusst daneben zu sehen. Weiterhin kann es dann passieren, daß der Bereich, in dem die Netzhautzellen zerstört wurden, durch Fortschreiten der Krankheit größer wird und sich so der Ort der bestmöglichen Fixation ändert und man wieder umlernen muss. Den Betroffenen kann jedoch geholfen werden, wenn ihnen sinnvolle Rehabilitations- und Trainingsmaßnahmen unter anderem zur exzentrischen Fixation angeboten werden. Eine theoretisch bestechende Möglichkeit, um sich das langwierige Trainieren der exzentrischen Fixation zu ersparen ist das Umleiten des Bildes über eine Prismenbrille. Ein findiger Optiker aus Dortmund hat daher die "Bestmacula-Brille" erfunden, in der ein Prisma dafür sorgen soll, nach Maß das Bild genau auf die beim jeweiligen Patienten noch intakte Stelle zu lenken. Leider klappt das aber nicht wie gewünscht. Prismen ändern den Winkel, mit dem Lichtstrahlen ins Auge fallen. Dadurch wird zwar die Abbildung des Raumes verschoben, aber das im Sehzentrum des Gehirns den Netzhautorten zugeordnete "Koordinatensystem" wird dadurch nicht verändert. Die Augen führen vielmehr automatisch eine „Einstellbewegung“ aus, die die Wirkung des Prismas kompensiert und damit die gewünschte Wirkung aufhebt. Deshalb ist das Tragen von Prismen aus Gründen, die im Aufbaus des Sehsystems begründet sind, bei einer Makuladegeneration sinnlos. Man sollte daher auch den Patienten nicht versprechen, durch eine Prismenbrille ließe sich auf einfache Art und Weise ein besseres Sehen ermöglichen. Sämtliche wissenschaftlichen Fachkreise der Augenärzte raten daher von dieser Brille ab. Der Optiker musste bereits eine Unterlassungserklärung unterzeichnen, daß er damit nicht mehr werben darf. Auch wellenfrontoptimierte Gläser sind "Schnickschnack" bei einer Makulopathie, da sie allenfalls Verbesserungen bei hohen Sehschärfen von 80% und mehr bewirken können und die hat der Makulopathiepatient nicht.
Ist die Sehbehinderung zu stark gibt es auch Schulungen und Hilfsmittel, um im Alltag besser zurechtzukommen. Näheres siehe unter Sehbehinderung.
Häufigkeit der altersbedingten Makuladegeneration ?
Allein in Europa sind aktuell (2018) 20 Millionen Menschen von einem Sehabfall aufgrund der altersbedingten Makuladegeneration betroffen. Weltweit sind es derzeit 200 Millionen und sollen es im Jahr 2040 bereits 288 Millionen sein., davon hat jeder Zehnte eine mittelschwere bis schwere Form. 9% der weltweiten Erblindungen sind auf die AMD zurückzuführen. Weltweit ist im Gegensatz zu den Industrienationen der Graue Star die Haupterblindungsursache, weil in vielen Gebieten keine Operationsmöglichkeit besteht.
FAZIT: Zusammenfassend kann man sagen, daß nur regelmäßige Kontrollen der Netzhaut durch den Augenarzt eine sinnvolle Beratung und Auswahl des geeigneten Vorgehens ermöglichen und trotz der Fortschritte immer noch einem nicht geringen Anteil Teil der Patienten nicht entscheidend geholfen werden kann. Angesichts der vererbbaren Neigung zu dieser Erkrankung ist die regelmäßige Kontrolle der Kinder des Betroffenen - auch ohne Krankheitszeichen - ab dem 50. Lebensjahr von Bedeutung.
Wie man mit den Sehproblemen im Alltag zurechtkommt und welche staatlichen Hilfen existieren, darüber informieren Selbsthilfegruppen. Bei stark eingeschränktem Sehvermögen und fehlender Lesefähigkeit mit Lesebrille, gibt es die Möglichkeit der Anpassung vergrößernder Sehhilfen, die so ein Lesen häufig noch ermöglichen. Als extreme Korrekturmöglichkeit gibt es auch die Einpflanzung einer Teleskoplinse in das Auge (siehe CentraSight unter Links unten). Langfristige Erfahrungen liegen jedoch noch nicht vor.
Informationen im Internet:
Auf GooglePlay oder im AppStore findet sich die App:“AugenPass” der Firma Bayer. Hier finden sich Tips, Erklärungen, ein Terminkalender mit Erinnerungsfunktion für den nächsten Arztbesuch oder die nächste Spritze, Vorlesefunktionen, Farberkennungshilfe etc.
Infos für Interessierte (Broschüren zum Bestellen und Herunterladen der Firma Bayer)
AMD-Netz (Patientenhilfeseite aus NRW)
Identifizierung von Risikofaktoren (Hinweise von Pro-Retina)
centrasight.com (Englische Seite über das Optische Augenimplantat)
(Stand 08.05.2025)
